

連携NEWS「重症化する網膜疾患の最新治療とご紹介について」
2023年1月27日公開
網膜剥離の診断と治療
網膜剥離は発症すると100%失明してしまう病気です。これまで10,000人に1人と言われていた発症頻度が、現在では7,000人に1人と増加傾向にあります。横浜市の人口で考えると、現在では500~600人/年くらいの人が発症していることになります。 増加傾向の要因としては、スマートフォンなど近くを見ることが増えていることで近視化が進み、網膜剥離になるという現状があります。また、増加する白内障手術後に伴う網膜剥離も増えています。 当院は全国屈指の網膜剥離の手術実績を誇り、前述のような患者さんを対象にし、可能な限り迅速に優れた治療を行っていますので、ぜひご紹介ください。
これからの時代の糖尿病網膜症
現在、糖尿病は食の欧米化や平均寿命の延長から、罹患率は上昇しています。それに応じて、網膜症自体も増加傾向となっており、治療技術の向上した今でも、失明原因上位の疾患です。
当院は近隣の眼科より糖尿病網膜症の患者さんを多く紹介いただき、様々な眼底所見やエピソードを持つ方が来院されますが、個人的な印象では決まって“見え方が悪くなったから眼科を受診した”というきっかけが多いです。しかし残念ながらその時点で眼としては手遅れの段階にあります。
糖尿病により白内障は進行しやすくなります。網膜症がなく、白内障のみで視力低下をきたした場合、手術治療により視力改善が見込めるケースとなります。しかし、「見えにくいことは自覚していたが白内障だと思っていた」という糖尿病網膜症の患者さんも散見されます。網膜は神経です。みなさんもご承知とは思いますが、令和の時代となった今でも、神経は完治が難しいことが現状です。全ての診療科にいえることだとは思いますが、早期発見、早期治療がとても重要になります。
近年、分子標的薬と呼ばれる抗体療法が広く注目を浴びています。糖尿病網膜症の治療に、抗VEGF薬と呼ばれるバイオ製剤を使用することでこれまで得られなかった高い治療成績を獲得できる様になってきました。本薬剤の使用には的確なモニターが必要であり、専門施設で行われる必要があります。当科では、本薬剤の使用を従来の光凝固や硝子体手術を組み合わせることで高い治療成績を上げています。
当院の診療実績 (増殖糖尿病網膜症に限定)
| (件) | 2019年 | 2020年 | 2021年 |
|---|---|---|---|
| 手術 | 77 | 69 | 66 |
| 硝子体内注射 | 254 | 326 | 321 |
| 網膜光凝固 | 108 | 161 | 143 |
診断・治療
糖尿病網膜症の分類にはいくつかありますが、最近は国際重症度分類を使用することが一般的になっています。ここでは最も有名である、Davis分類に基づいて分類します。
単純糖尿病網膜症
血管透過性亢進を特徴とし、点状出血や硬性白斑といった所見がみられます。要経過観察の段階です。
増殖前糖尿病網膜症
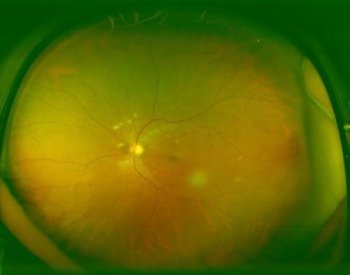

血管閉塞を特徴とし、軟性白斑や蛍光眼底造影検査で無灌流領域がみられます。 治療は無灌流領域の範囲が目立つ状態であれば、レーザー光凝固の適応です。
増殖糖尿病網膜症
新生血管を特徴とし、網膜前出血、硝子体出血、牽引性網膜剥離といった所見がみられます。レーザー治療は必要ですが、硝子体出血や網膜剥離ではレーザー治療が困難なことも多く、手術適応になることが多いです。
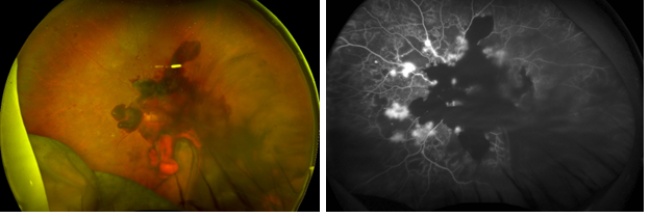

糖尿病黄斑浮腫
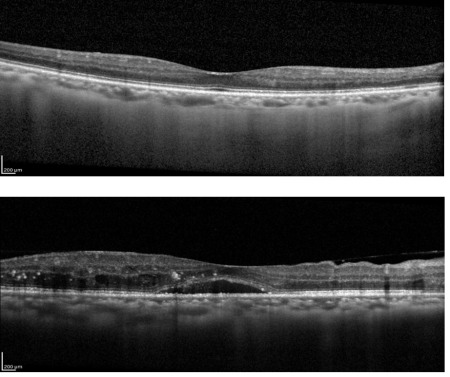

これらのどの病期でも併発します。血管閉塞により、漏出に伴う浮腫が光学中心の黄斑部に及ぶと視力低下や歪みといった症状が出現します。治療は抗VEGF薬硝子体内注射やステロイドテノン嚢下注射です。糖尿病黄斑浮腫に対しての注射治療は反応不良例も多いですが、最近は新薬の登場により、今後、治療反応良好になる可能性が出てきています。
注意点・フォローの仕方
糖尿病網膜症のガイドラインには定期通院の時期について、以下のように推奨されております。
糖尿病網膜症を発症した段階では、眼科医の診察による網膜所見以上に患者本人は自覚症状が伴っていないことが多いです。そのため、どのように通院を継続してもらうかについては、悩ましい問題だと思います。
また、白内障術後に網膜症が悪化する例や、散瞳不良によりレーザー治療に苦悩することもあり、白内障術後に硝子体出血で紹介となる例もあります。網膜光凝固の可能性のある症例については、術前に造影評価をしておくことが理想です。多くの方が糖尿病性白内障により、早期に視力低下が見られると思いますが、白内障の手術適応については慎重に判断していただきたいと思います。


患者さんを紹介する際の必要な情報や基準について
糖尿病罹患期間が長いほど、網膜症の有病率と重症度は上昇します。特に2型糖尿病の方の中には発症時期を特定することが困難な方もおり、進行した網膜症による視機能障害で治療コンプライアンスが上昇しても、網膜症が悪化していく例を見かけます。当院では紹介いただいた段階で、かかりつけ内科との連携を開始しておりますが、紹介時に糖尿病の診断時期や血糖コントロール状態を記載していただければ、方針の手助けとなります。
紹介していただく際の決まった基準はありませんが、糖尿病黄斑浮腫による加療の必要や、レーザー適応になり得る軟性白斑の多発例は、一つの目安となります。
逆紹介後のフォローアップで気を付けて欲しいこと
当院を紹介いただく方は増殖糖尿病網膜症などの治療適応例が多いですが、最終的に逆紹介となった患者さんにも、網膜症の進行による低視力の方がいらっしゃると思います。眼圧のコントロールに難渋する例では、網膜光凝固による視野障害や網膜症自体の神経障害により視野狭窄が起こるため、あたかも緑内障のような眼圧下降を行うこともありますが、視野検査は忘れがちのように思います。内科と連携した糖尿病の管理徹底はもちろん、定期的な視野検査を検討していただきたいと思います。
診療科からのメッセージ
眼科疾患は、ゆっくりと進行する病気と急激に進行する病気の大きく二つに分かれます。
当院では紹介予約制をとっており、通常、受診までに時間を要する場合があります。
しかしながら、当院にご紹介いただく患者さんは、急性の疾患が多く、症状等で気になることがございましたら、臨時で診療を行える体制をとっておりますので、ぜひご紹介ください。
紹介予約制が基本ではございますが、急性の疾患と思われる場合には紹介状をご用意いただき、初診受付時間内にご来院いただければ、予約なしで受診できますので、活用ください。
眼科 門之園 一明 部長


1988年 横浜市立大学医学部 卒業
1999年 横浜市立大学医学部眼科講師
2005年 横浜市立大学附属市民総合医療センター 眼科准教授
2007年 横浜市立大学附属市民総合医療センター 眼科教授
2014年 横浜市立大学大学院医学研究科/
視覚再生外科学主任教授
眼科 大川 和慶 医師


2017年 横浜市立大学附属市民総合医療センター 初期研修
2019年 関東労災病院 眼科
2020年 横浜市立大学附属市民総合医療センター 眼科